jueves, 21 de diciembre de 2017
REvision de las ultimas guias de Diabetes
El tratamiento personalizado es actualmente el paradigma en el abordaje terapéutico de la diabetes tipo 2. En la toma de decisiones, los clínicos, han de atender a las características particulares de la enfermedad, la comorbilidad, las preferencias del paciente y los recursos disponibles.
El objetivo del presente Algoritmo Terapéutico de la RedGDPS es el de ayudar a los clínicos en la toma de decisiones para el manejo individualizado de la diabetes tipo 2. Contempla las situaciones clínicas, en pacientes adultos con diabetes mellitus tipo 2 (excluyendo embarazadas), que se han considerado más relevantes y frecuentes en nuestra práctica habitual.
Según el reciente estudio EMPA-REG OUTCOME, publicado en NEJM, añadir empagliflozina, un inhibidor del cotransportador de sodio-glucosa tipo 2 (SGLT2), además del tratamiento estándar, reduce la morbilidad y mortalidad cardiovascular en pacientes con diabetes tipo 2 y alto riesgo cardiovascular.
El estudio multicéntrico y doble ciego asignó aleatoriamente 7.034 pacientes a recibir empagliflozina (a dosis de 10 mg o 25 mg una vez al día) o placebo. El objetivo primario fue la variable compuesta por mortalidad cardiovascular, infarto de miocardio no mortal o ictus no mortal. Para el objetivo secundario, se añadió a la variable primaria anterior, la hospitalización por angina inestable. Estaba previsto que el estudio finalizara cuando se alcanzaran 691 eventos primarios confirmados.
En el grupo de empagliflozina, se encontró una reducción del riesgo relativo del 35% de la hospitalización por insuficiencia cardiaca (2,7% vs. 4,1%), y del 32% en la muerte por cualquier causa (5,7% vs. 8,3%, respectivamente).
Estudio Leader sobre el efecto cardiovascular de la liraglutida .
jueves, 14 de diciembre de 2017
TEAF, Trastrono del espectro alcohol fetal
Existe evidencia clara sobre la capacidad del alcohol como teratógeno para interrumpir o alterar el desarrollo del embrión o feto en cualquiera de las etapas de gestación.
El 60% de las embarazadas han consumido alcohol durante la gestacion.
Descargar sesión.
Los efectos directos producidos sobre el embrión o el feto en desarrollo por el consumo materno de alcohol durante la gestación, se conocen bajo la denominación genérica de Trastornos del Espectro Alcohólico Fetal (TEAF).
Entre ellos, el más destacable es el Síndrome Alcohólico Fetal (SAF), por ser el más grave aunque no el más frecuente. El consumo de alcohol durante el embarazo es la causa prevenible más importantes de trastornos cognitivos en general y retraso mental en particular.
¿Cuáles son las señales de alerta?
miércoles, 13 de diciembre de 2017
Mapas de Activos de salud
La Salud positiva es una forma de ver las acciones en salud focalizando la mirada hacia aquello que hace que las personas, las familias y las comunidades aumenten el control sobre su salud y la mejoren. Aunque pueda
parecer utópico, por medio de la búsqueda de un enfoque de salud positiva lo que hacemos es trabajar para que las personas vivan más felices.
parecer utópico, por medio de la búsqueda de un enfoque de salud positiva lo que hacemos es trabajar para que las personas vivan más felices.
Un activo para la salud se puede definir como cualquier factor o recurso que potencie la capacidad de los individuos, de las comunidades y poblaciones para mantener la salud y el bienestar (Morgan A. & Ziglio E. 2007; Morgan A., DavisM & Ziglio E., 2010).
jueves, 16 de noviembre de 2017
Hombro doloroso, exploración
El dolor de hombro es una consulta frecuente en la práctica clínica en atención primaria. El tratamiento habitual se basa en antiinflamatorios no esteroideos (AINE), reposo, rehabilitación y como alternativa inyección local en la articulación.
Se ha estimado que el 20%1 de la población general sufrirá dolor de hombro a lo largo de su vida con una prevalencia que puede alcanzar hasta el 50%2 siendo una enfermedad frecuente en las consultas de atención primaria. Esta entidad es responsable de aproximadamente el 16% de todas las dolencias musculoesqueléticas únicamente por detrás de los pacientes con dolor lumbar.
El «síndrome de hombro doloroso» es una enfermedad frecuente e incapacitante, de etiologías diversas y diagnóstico complejo, siendo más común en la población femenina, y sobre todo a partir de la quinta década de vida3. La prevalencia aumenta con la edad, algunas profesiones y ciertas actividades deportivas.
Aunque la etiología es variada podemos dividirla en 3 causas fundamentales: periarticulares, articulares y causas extrínsecas (tabla 1).
Tabla 1.
Etiología del hombro doloroso
| Periarticulares |
| Tendinitis del manguito de los rotadores |
| Rotura del tendón del manguito de los rotadores |
| Tendinitis bicipital |
| Rotura del tendón largo del bíceps |
| Articulares |
| Hombro congelado (capsulitis adhesiva) |
| Artritis inflamatoria |
| Artritis microcristalina |
| Luxación, subluxación |
| Causas extrínsecas |
| Origen vascular o somático |
| Tumor Pancoast, neumotórax |
| Disección aorta, cardiopatía isquémica |
| Ateroesclerosis, vasculitis, aneurismas |
| Origen neurológico |
| Lesiones medulares, atrapamiento de nervios periféricos |
| Fibromialgia |
| Algodistrofia |
jueves, 9 de noviembre de 2017
Plan pirasoa
Sesion por Luis Garrido
- En atención primaria:
- Disminución de la incidencia de colonización por E. coli BLEE.
- Reducción de la presión antimicrobiana global expresada en DDD/1000 tarjetas sanitarias día con respecto al mismo periodo de los años 2014 y 2015
- Optimización del perfil de prescripción, destacando la reducción del uso amoxicilina/clavulánico y el aumento de fosfomicina. La presión de amoxicilina y quinolonas se mantiene estable con cambios estacionales.
- En los hospitales:
- Mejoría en el seguimiento de las recomendaciones para la higiene de manos y en el cumplimiento de las medidas preventivas en neumonia ZERO.
- No incremento o disminución en la densidad de aislamientos de bacterias multirresistentes.
- Continúa la reducción de la presión antimicrobiana global del ámbito hospitalario expresada en DDD/1000 estancias día se ha reducido en el 4T_2016 respecto al mismo 3 trimestre de los años previos, con una disminución considerable desde 2014. Este hecho se repite para los distintos niveles de complejidad.
- Optimización del perfil de prescripción. En general, disminuye el uso de todos los antimicrobianos de amplio espectro, destacando el de carbapenemas y quinolonas.
- Esta reducción de la presión antibiótica no ha influído en la mortalidad cruda por bacteriemias de E. coli y S. aureus se ha mantenido estable a lo largo del tiempo.
miércoles, 8 de noviembre de 2017
Taller de inmovilizacion , uso de ferulas .
Taller de inmovilizacion , impartido por Drª Adoracion Corral y Tecnico en emergencias sanitarias Juan Francisco Rivas.-
Las férulas hinchables son de material plástico o de caucho. Lo ideal es que sean transparentes para ver el aspecto del miembro durante el traslado y detectar posibles sangrados.
Tienen la forma del miembro que queremos inmovilizar; poseen una válvula para su apertura y cierre que puede ser de rosca, o de tracción y presión. Para facilitar su colocación tienen una cremallera a lo largo.
Colocación
jueves, 2 de noviembre de 2017
Litiasis renal y colico renal
Se recomienda realizar estudios radiológicos pasados los 7 días del episodio agudo (Wright PJ, 2002), siempre que no haya motivos para derivar a urgencias.
Exploraciones complementarias (Bultitude M, 2012):
- Tira reactiva y/o urinoanálisis: aunque la presencia de hematuria ayuda al diagnóstico, su presencia o ausencia no es suficientemente sensible o específica para el diagnóstico (Thomas M, 2007). Un 14,5-32,7% de los cólicos nefríticos no presentan hematuria (Press SM,1995; Xafis K, 2008). La presencia de leucocitos o nitritos nos indicará infección. Si no se puede obtener el urinoanálisis y/o la tira reactiva, la clínica es suficiente para actuar. En algunos casos el urinoanálisis nos puede ayudar a la identificación de cristales, presencia de bacterias y/o piuria.
- Urocultivo: no indicado excepto ante la presencia de fiebre asociada o de nitritos y leucocitos en la tira de orina.
- Análisis de sangre: no indicados en periodo agudo, incluso con una función renal dentro de la normalidad no se descarta obstrucción.
- Exploraciones complementarias de imágenes: se recomienda realizar estudios radiológicos pasados los 7 días del episodio agudo (Wright PJ, 2002), siempre que no haya motivos para derivar a urgencias.
Cólico nefrítico agudo:
- Se recomienda usar diclofenaco 75 mg i.m. (calma el dolor en 20-30 minutos y disminuye admisiones a urgencias) (Hodgate A, 2004).
- El metamizol i.m. no ha demostrado ser mejor que el diclofenaco (Edwards JE, 2002).
- No se recomienda usar opiáceos (especialmente la petidina) por la mayor probabilidad de vómitos y mayor uso de fármacos de rescate (Holdgate A, 2003).
- El calor local con una esterilla eléctrica a 42 ºC parece ser efectivo en la disminución del dolor y las náuseas (Kober A, 2003).
- Ingesta hídrica: no puede establecerse ninguna recomendación sobre la efectividad de aumentar la ingesta hídrica. Esta medida tiene como finalidad acelerar el paso de los cálculos y mejorar los síntomas pero existen escasas evidencias sobre su efectividad. Los autores de la revisión comentan los posibles efectos desfavorables de la sobrecarga de volumen en un paciente con la vía urinaria obstruida aconsejando prudencia en el uso de esta medida (Springhart WP, 2006; Worster A, 2012).
- Siete días de tratamiento con diclofenaco oral (Laerum E, 1996) reducen las recidivas y las admisiones a urgencias si comparamos con la opción de sólo tratar si hay dolor.
- Los alfa-bloqueantes (tamsulosina, doxazosina, terazosina) o los bloqueantes de los canales de calcio (nifedipino) aumentan las tasas de expulsión, sobre todo de aquellas litiasis mayores de 5 mm (Seitz C, 2009). Las últimas evidencias apuntan a que la administración de alfabloqueadores en pacientes con cálculos ureterales <10 mm acortan el periodo y aumentan la probabilidad de expulsión del cálculo. Aunque estos fármacos pueden producir efectos adversos, habitualmente son leves y no obligan a interrumpir el tratamiento (Campschroer T, 2014). Por lo tanto, los alfabloqueadores se deben ofrecer como parte del tratamiento expulsivo médico.
- Si la analgesia no ha hecho efecto en 1 hora, y si la clínica es típica, podemos repetir la analgesia. Si no remite, plantear derivación al hospital.
- Filtrar la orina para identificar la expulsión del cálculo.
- La analgesia con AINES no ha hecho efecto en 1 hora, por riesgo de afectación de la función renal debido a la obstrucción persistente.
- Náuseas refractarias al tratamiento.
- Fiebre, infección o anuria.
- Enfermedades debilitantes.
- Mayores de 60 años.
- Embarazadas (Tiselius HG, 2008).
- Riñón único funcionante o trasplantados.
- Causas que limitan la analgesia como úlcera duodenal, sangrados, etc., se podría utilizar protección gástrica o un tratamiento alternativo como el metamizol.
jueves, 26 de octubre de 2017
Indicadores.Discutiendo sobre que hacemos y porque lo hacemos
Leer la entrada el Indicador abyecto del blog El gerente de mediado.
Algunas pinceladas sobre las características imprescindibles que deben cumplir los sistemas de incentivos a individuos para que puedan ser mínimamente efectivos:
la independencia de los trabajadores (que los resultados de un trabajador no puedan verse afectados por los de otros),
la identificación de la contribución individual a los resultados o que el trabajador perciba disponer de control sobre sus resultados.
Un objetivo impuesto,en el que esto último no se produce, no solo es abusivo, sino que además será muy poco efectivo.
El Foro Andaluz de Atención Primaria (FoAAP) analizaba recientemente en un riguroso documento el Contrato de Gestión para Unidades de Gestión Clínica (UGC) de Atención Primaria del Servicio Andaluz de Salud para el año 2017 , en el que proponen abrir un proceso de reflexión crítica sobre el mismo, dada “la ausencia de evaluación sobre sus resultados, su carácter vertical sin apenas posibilidad de discusión y aportación de los profesionales; su arbitrariedad dado que la mayor parte de los objetivos e indicadores carecen de evidencias científicas que lo sustenten; o su número extraordinario de objetivos/indicadores”.
Además de ello identificaban algunos indicadores que incumplen de forma evidente esos mínimos requerimientos que son exigibles a un sistema de incentivos que señalaban Williams y Pearl: objetivos como el control del absentismo ( sin capacidad real de gestión de personal),la adecuación de la frecuentación media de los usuarios ( de una variabilidad asombrosa según países), la disminución del número de derivaciones ( de la que nos hemos aburrido de hablar aquí), la reducción de la mortalidad intrahospitalaria por ictus, o la disminución de la tasa de reingresos a los 30 días por cualquier causa, entran de lleno en el terreno de lo grotesco, ante la falta de evidencia científica del objetivo marcado o de control sobre los resultados que pueda tener el profesional.
Algunas pinceladas sobre las características imprescindibles que deben cumplir los sistemas de incentivos a individuos para que puedan ser mínimamente efectivos:
la independencia de los trabajadores (que los resultados de un trabajador no puedan verse afectados por los de otros),
la identificación de la contribución individual a los resultados o que el trabajador perciba disponer de control sobre sus resultados.
Un objetivo impuesto,en el que esto último no se produce, no solo es abusivo, sino que además será muy poco efectivo.
El Foro Andaluz de Atención Primaria (FoAAP) analizaba recientemente en un riguroso documento el Contrato de Gestión para Unidades de Gestión Clínica (UGC) de Atención Primaria del Servicio Andaluz de Salud para el año 2017 , en el que proponen abrir un proceso de reflexión crítica sobre el mismo, dada “la ausencia de evaluación sobre sus resultados, su carácter vertical sin apenas posibilidad de discusión y aportación de los profesionales; su arbitrariedad dado que la mayor parte de los objetivos e indicadores carecen de evidencias científicas que lo sustenten; o su número extraordinario de objetivos/indicadores”.
Además de ello identificaban algunos indicadores que incumplen de forma evidente esos mínimos requerimientos que son exigibles a un sistema de incentivos que señalaban Williams y Pearl: objetivos como el control del absentismo ( sin capacidad real de gestión de personal),la adecuación de la frecuentación media de los usuarios ( de una variabilidad asombrosa según países), la disminución del número de derivaciones ( de la que nos hemos aburrido de hablar aquí), la reducción de la mortalidad intrahospitalaria por ictus, o la disminución de la tasa de reingresos a los 30 días por cualquier causa, entran de lleno en el terreno de lo grotesco, ante la falta de evidencia científica del objetivo marcado o de control sobre los resultados que pueda tener el profesional.
jueves, 19 de octubre de 2017
miércoles, 18 de octubre de 2017
Taller sobre inmovilizacion
A. Apertura y control de la vía aérea y columna cervical
- Realizar control cervical bimanual (estable y riguroso)
- Retirada de casco (si fuera preciso)
- Comprobar el nivel de conciencia
- En caso de inconsciencia, efectuar apertura de vía aérea con elevación
mandibular
- Inspeccionar la cavidad oral en búsqueda de cuerpos extraños, sangre, vómito,
etc.
- Limpiar la cavidad oral mediante pinzas de Magill y aspiración con sonda
Yankauer
- Colocar cánula orofaríngea de tamaño adecuado (distancia incisivos a ángulo
mandibular)
- Comprobar si el paciente tiene ventilación espontánea eficaz
- Si el paciente está en apnea, verificar la posibilidad de PCR (pulso carotídeo):
o Si existe PCR, realizar SVA con control cervical, atendiendo desde el inicio
a las causas reversibles.
o Si tiene pulso central, iniciar ventilación artificial con bolsa – mascarilla
conectada a reservorio y fuente de oxígeno a 15 lpm. Al realizar la
primera ventilación, identificar si la expansión torácica es adecuada. si no
hubiese expansión o fuese dificultosa, realizar laringoscopia directa para
visualizar la zona glótica. Si existe cuerpo extraño, retirar con pinza de.
jueves, 5 de octubre de 2017
Revisión artículo, Reacciones adversas Montelukast
Montelukast, RAM en niños y adultos:
> depresión x 7,
> agresión x 30,
ideas suicidas x 20,
pesadillas x22
Conclusión
Este artículo ofrece una visión global de la seguridad de montelukast en la práctica clínica. Las reacciones adversas graves incluyen reacciones alérgicas y dolor torácico. Aunque la relación entre angiitis granulomatosa alérgica y montelukast no se elucida, los médicos que prescriben deben estar alerta para los signos y síntomas de esta enfermedad rara. Síntomas neuropsiquiátricos severos pueden ocurrir después de montelukast en adultos y niños para los cuales se prescribió montelukast; especialmente las pesadillas pueden ocurrir pronto después de comenzar el montelukast.
jueves, 21 de septiembre de 2017
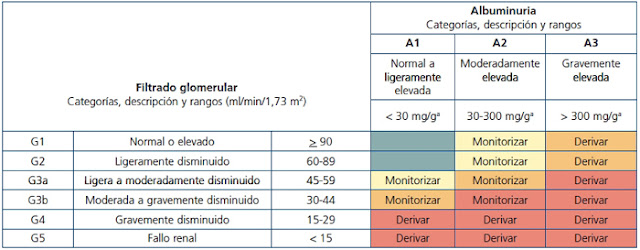
Apuntes para la prescripción de fármacos en enfermedad renal
Blog De la Sociedad Española de Farmacia Atencion Primaria
La prevalencia de la Enfermedad Renal Crónica (ERC) aumenta de forma progresiva con el envejecimiento (3% entre 40-64 años, 22% en mayores de 64 años, 40% en mayores de 80 años), y con otras enfermedades como diabetes tipo 2, hipertensión y enfermedades cardiovasculares, con las que con frecuencia se presenta asociada. Actualmente la ERC se considera una cuestión relevante en las estrategias de abordaje de la cronicidad y en las guías de revisión de medicación en situaciones de polimedicación.
 La
prescripción prudente de fármacos en la ERC puede contribuir a
disminuir su progresión y morbimortalidad asociada. Los aspectos
fundamentales a considerar son:
La
prescripción prudente de fármacos en la ERC puede contribuir a
disminuir su progresión y morbimortalidad asociada. Los aspectos
fundamentales a considerar son:
Según un análisis de la base de datos de farmacovigilancia francesa, los fármacos más frecuentemente implicados en notificaciones de fallo renal agudo (FRA) (3,2% de las notificaciones del año 2015) son: antibióticos (29,5%, principalmente amoxicilina, TMP/SMX, gentamicina), diuréticos (18,5%), fármacos de acción sobre el sistema renina-angiotensina (16,3%), antineoplásicos (10,2%) y AINE (5,4%). En el 66% de los casos se identificó más de un fármaco sospechoso.
Las combinaciones de fármacos más implicadas son: AINE-diuréticos, AINE-diuréticos-IECA/ARA II (asociación triple whammy) y estatinas-macrólidos.
Los problemas de seguridad relacionados con la asociación triple whammy se trataron en el blog hace aproximadamente un año, explicando su mecanismo y los principales estudios relacionados. Diferentes tipos de intervención (1, 2) consiguen la disminución del número de pacientes afectados por esta triple asociación. En nuestro caso observamos diferencias entre intervenir (descenso -32,8%) y no intervenir (aumento 2,9%) e identificamos un pequeño número de pacientes con prescripción triple whammy y FRA en los que dicha prescripción podría haber sido un factor contribuyente. También encontramos que la triple whammy está siendo utilizada en un número considerable de pacientes ancianos con enfermedad renal, lo que los hace especialmente vulnerables para el desarrollo de FR
La prevalencia de la Enfermedad Renal Crónica (ERC) aumenta de forma progresiva con el envejecimiento (3% entre 40-64 años, 22% en mayores de 64 años, 40% en mayores de 80 años), y con otras enfermedades como diabetes tipo 2, hipertensión y enfermedades cardiovasculares, con las que con frecuencia se presenta asociada. Actualmente la ERC se considera una cuestión relevante en las estrategias de abordaje de la cronicidad y en las guías de revisión de medicación en situaciones de polimedicación.
 La
prescripción prudente de fármacos en la ERC puede contribuir a
disminuir su progresión y morbimortalidad asociada. Los aspectos
fundamentales a considerar son:
La
prescripción prudente de fármacos en la ERC puede contribuir a
disminuir su progresión y morbimortalidad asociada. Los aspectos
fundamentales a considerar son:- Evitar o adecuar el uso de fármacos nefrotóxicos.
- Ajustar la dosis de fármacos cuya eficacia y/o seguridad puede verse afectada por la insuficiencia renal.
- Evitar la hiperpotasemia asociada a fármacos.
Según un análisis de la base de datos de farmacovigilancia francesa, los fármacos más frecuentemente implicados en notificaciones de fallo renal agudo (FRA) (3,2% de las notificaciones del año 2015) son: antibióticos (29,5%, principalmente amoxicilina, TMP/SMX, gentamicina), diuréticos (18,5%), fármacos de acción sobre el sistema renina-angiotensina (16,3%), antineoplásicos (10,2%) y AINE (5,4%). En el 66% de los casos se identificó más de un fármaco sospechoso.
Las combinaciones de fármacos más implicadas son: AINE-diuréticos, AINE-diuréticos-IECA/ARA II (asociación triple whammy) y estatinas-macrólidos.
Los problemas de seguridad relacionados con la asociación triple whammy se trataron en el blog hace aproximadamente un año, explicando su mecanismo y los principales estudios relacionados. Diferentes tipos de intervención (1, 2) consiguen la disminución del número de pacientes afectados por esta triple asociación. En nuestro caso observamos diferencias entre intervenir (descenso -32,8%) y no intervenir (aumento 2,9%) e identificamos un pequeño número de pacientes con prescripción triple whammy y FRA en los que dicha prescripción podría haber sido un factor contribuyente. También encontramos que la triple whammy está siendo utilizada en un número considerable de pacientes ancianos con enfermedad renal, lo que los hace especialmente vulnerables para el desarrollo de FR
jueves, 29 de junio de 2017
Actualizacion Bibliográfica, un articulo y dos actualizaciones
No está lejos el momento en que los valores de troponinas ultrasensibles se incorporen a la práctica clínica habitual para la estratificación del riesgo de los enfermos con IC aguda.
Dos actualizaciones de Harrison medicina interna:
Los anticoagulantes, pero no los antiplaquetarios, se asocian con un aumento de hemorragia recurrente tras un hematoma subdural.
Dos actualizaciones de Harrison medicina interna:
Los anticoagulantes, pero no los antiplaquetarios, se asocian con un aumento de hemorragia recurrente tras un hematoma subdural.
Esta revisión sistemática destaca la escasez de datos en esta área de la medicina y debe servir de invitación para realizar nuevas investigaciones. Sin embargo, las conclusiones del análisis de estos datos limitados son importantes. En pacientes con hematoma subdural se debe reanudar el uso de antiplaquetarios en días o semanas; pero aquellos pacientes en que estén indicados los anticoagulantes deben discutir con su médico los riesgos, beneficios y alternativas de la reanudación, según el riesgo individual de hemorragia y de episodios trombóticos.
Los complementos de ácidos grasos omega-3 carecen de efectos en adultos con trastornos de memoria.jueves, 15 de junio de 2017
jueves, 25 de mayo de 2017
Indicaciones de la Inmunoterapia, protocolo de actuación en anafilaxia en niños y adolescentes
Indicaciones de inmunoterapia en patología alérgica
Marcas comerciales de Adrenalina en autoinyector.
Los autoinyectores de (adrenalina) están indicados en el tratamiento de emergencia de reacciones alérgicas graves (anafilaxia) causadas por alérgenos en, por ejemplo, alimentos, medicamentos, mordeduras o picaduras de insectos, así como reacciones alérgicas graves provocadas por el ejercicio o por causas desconocidas.
No conservara temperatura superior a 25ºC. No refrigerar ni congelar.
jueves, 20 de abril de 2017
jueves, 6 de abril de 2017
Control de síntomas en cuidados paliativos
Sesion clínica por Adoracion Corral.
Principios generales de control de síntomas
a) Evaluar antes de tratar, en el sentido de evitar atribuir los síntomas sólo al hecho de tener el cáncer y preguntarse el mecanismo fisiopatológico concreto (Ej.: disnea por infiltración del parenquima, y/o derrame pleural y/o anemia, etc.). Además de la causa, debemos evaluar la intensidad, impacto físico y emocional y factores que provoquen o aumenten cada síntoma.
b) Explicar las causas de estos síntomas en términos que el paciente pueda comprender, así como las medidas terapéuticas a aplicar. No debemos olvidar que el enfermo está preocupado y quiere saber porqué tiene los síntomas. Explicar, asimismo, la etiología de las síntomas y la estrategia terapéutica a la familia.
c) La estrategia terapéutica a aplicar siempre será mixta, general de la situación de enfermedad terminal y específica para cada síntoma que comprende a su vez medidas farmacológicas y no farmacológicas. Además deben fijarse los plazos para conseguir los objetivos y contemplar la prevención de nuevos síntomas o situaciones que puedan aparecer.
d) Monitorización de los síntomas mediante el uso de instrumentos de medida estandarizados (escalas de puntuación o escalas analógicas) y esquemas de registro adecuados (esquema corporal del dolor, tablas de síntomas...).
La correcta monitorización nos ayudará a clarificar los objetivos, sistematizar el seguimiento, y mejorar nuestro trabajo al poder comparar nuestros resultados. Requerirá la validación previa por el equipo del instrumento de medida.
e) Atención a los detalles para optimizar el grado de control de los síntomas y minimizar los efectos secundarios adversos de las medidas terapéuticas que se aplican. Actitudes y conductos adecuados por parte del equipo (escucha, risa, terapia ocupacional, contacto físico etc.), contribuyen no sólo a disminuir la sensación de abandono e impotencia del paciente, sino que además elevan el umbral de percepción del dolor por parte del paciente.
La rigurosidad y minuciosidad de nuestra actuación tendrá una traducción clínica evidente en nuestros pacientes sobre su nivel de confort, siendo necesario conjuntar una gran experiencia clínica en el manejo de estos pacientes con un alto nivel de sentido común a la hora de tomar decisiones, evitando aquellas medidas de diagnóstico que no vayan a alterar nuestra estrategia de forma notable, así como no retrasando el tratamiento por el hecho de no disponerlas.
Es imprescindible que el equipo terapéutico completo elabore, asuma, practique y evalúe los objetivos terapéuticos en cada síntoma y en especial en el caso del dolor.
jueves, 30 de marzo de 2017
jueves, 23 de marzo de 2017
Guía sedación paliativa
Se entiende por sedación paliativa la administración deliberada de fármacos, en las dosis y combinaciones requeridas para reducir la consciencia de un paciente con enfermedad avanzada o terminal, tanto como sea preciso para aliviar adecuadamente uno o más síntomas refractarios y con su consentimiento explícito. La sedación en la agonía es un caso particular de la sedación paliativa, y se define como la administración deliberada de fármacos para lograr el alivio, inalcanzable con otras medidas, de un sufrimiento físico o psicológico, mediante la disminución suficientemente profunda y previsiblemente irreversible de la conciencia en un paciente cuya muerte se prevé muy próxima.
En el contexto de los cuidados paliativos se entiende por sedación, la administración de fármacos adecuados para reducir el nivel de conciencia con el objetivo de disminuir o anular la percepción por parte del paciente de síntomas, que por su elevada intensidad o nula respuesta a los tratamientos habitualmente empleados, producirían un sufrimiento innecesario.
Los síntomas más frecuentes tributarios de sedación paliativa son la disnea, el delirium, el dolor y el sufrimiento psicológico refractarios.
Es necesario tener en cuenta:
- La sedación paliativa es una maniobra terapéutica destinada al alivio de síntomas refractarios que pueden aparecer en el contexto del enfermo que se halla en situación de enfermedad avanzada, terminal o agónica. La sedación terminal es la sedación paliativa que se realiza en la fase agónica.
- Para la aplicación de la sedación paliativa y/o terminal debe seguirse un protocolo definido y disponerse del conocimiento, de las habilidades técnicas y de las actitudes éticas requeridos.
- La correcta identificación de la fase agónica implica un cambio de actitud profesional que conduzca a un menor intervencionismo y a la aplicación de los cuidados que garanticen una muerte digna, incluida la sedación terminal, cuando es necesaria y contamos con el consentimiento informado.
- Ni la sedación paliativa ni la terminal son eutanasia encubierta. Las diferencias recaen tanto en el objetivo, el procedimiento, el resultado y la indicación como en el respeto a las garantías éticas.
- Los principios éticos de la asistencia (no maleficencia, justicia, autonomía y beneficencia) el principio del doble efecto y el respeto a los derechos de las personas en situación terminal, guiarán la toma de decisiones de los profesionales sanitarios en la sedación paliativa y terminal.
viernes, 17 de marzo de 2017
EStreñimiento cronico
Es un síntoma que el paciente describe como un esfuerzo excesivo para defecar, una sensación de evacuación incompleta, intentos fallidos para defecar, deposiciones duras y/o disminución de la frecuencia de las deposiciones semanales.
Síntomas de alarma
- Estreñimiento de nueva aparición en un paciente mayor de 50 años.
- Persistencia de los síntomas en la noche.
- Cambio en el calibre de las heces. Estrechamiento del bolo fecal.
- Síntomas obstructivos
- Historia familiar de cáncer de colon o enfermedad inflamatoria intestinal.
- Anemia ferropénica.
- Pérdida de peso.
- Sangrado rectal.
- Test de sangre oculta en heces positivo.
Se ha establecido la definición de estreñimiento idiopático en los criterios de Roma III, si se cumplen 2 de los siguientes síntomas en el último año, al menos durante 3 meses (Longstreth GF, 2006):
- < de 3 deposiciones a la semana.
- Defecación dura en más del 25% de las deposiciones, sensación de evacuación incompleta en más del 25% de las deposiciones.
- Esfuerzo excesivo en más del 25% de las deposiciones.
- Necesidad de manipulación digital para facilitar la evacuación.
En general estos criterios se utilizan para la investigación, son poco útiles en la práctica clínica diaria y poco concordantes con la opinión del paciente.
La prevalencia en la población europea varia entre el 2% y el 27% (Tack J, 2011). En España la prevalencia autodeclarada es de un 29,5%.
Es 2 veces más frecuente en mujeres que en hombres 2:1. Esta diferencia se incrementa con la edad, sobre todo a partir de los 65 años. También es más frecuente en personas con un estilo de vida sedentario, nivel socioeconómico bajo, embarazo y enfermedades que alteran la motilidad gastrointestinal tales como ERGE, síndrome de colon irritable y dispepsia funcional .
jueves, 9 de marzo de 2017
Fiebre y exantema
Sesion clínica por Araceli Astasio.
La fiebre acompañada de exantema es un motivo de consulta frecuente. Aunque en la mayoría de las ocasiones el cuadro está producido por infecciones virales autolimitadas, algunas veces, sin embargo, son manifestaciones de una enfermedad grave y por ello causa de gran preocupación en los médicos responsables de su atención.
Cuando el exantema es petequial, preocupa de manera especial que sea la manifestación de una infección meningocócica que, en pocas horas, puede evolucionar a una sepsis fulminante y muerte del niño.
Otras enfermedades que cursan con fiebre y exantema y que requieren atención urgente o rápida son: la enfermedad de Kawasaki, el síndrome de shock tóxico estreptocócico o estafilocócico, las reacciones medicamentosas y el síndrome de Stevens-Johnson.
Muchas veces no será posible determinar con precisión la etiología de la fiebre con exantema si no se dispone de métodos de laboratorio, como los cultivos virales; sin embargo, casi siempre será posible descartar una causa grave mediante una historia clínica y exploración física detalladas y con la ayuda de pruebas de laboratorio sencillas como el hemograma, la proteína C reactiva (PrCR) y la velocidad de sedimentación globular.
El propósito de este texto no es tanto el diagnóstico diferencial exhaustivo de la fiebre y exantema en el niño, como destacar las entidades que pueden presentarse con estas manifestaciones, que son potencialmente graves y que pueden requerir cuidados y tratamiento urgentes.
Artículo fiebre y exantema.
Cuando el exantema es petequial, preocupa de manera especial que sea la manifestación de una infección meningocócica que, en pocas horas, puede evolucionar a una sepsis fulminante y muerte del niño.
Otras enfermedades que cursan con fiebre y exantema y que requieren atención urgente o rápida son: la enfermedad de Kawasaki, el síndrome de shock tóxico estreptocócico o estafilocócico, las reacciones medicamentosas y el síndrome de Stevens-Johnson.
Muchas veces no será posible determinar con precisión la etiología de la fiebre con exantema si no se dispone de métodos de laboratorio, como los cultivos virales; sin embargo, casi siempre será posible descartar una causa grave mediante una historia clínica y exploración física detalladas y con la ayuda de pruebas de laboratorio sencillas como el hemograma, la proteína C reactiva (PrCR) y la velocidad de sedimentación globular.
El propósito de este texto no es tanto el diagnóstico diferencial exhaustivo de la fiebre y exantema en el niño, como destacar las entidades que pueden presentarse con estas manifestaciones, que son potencialmente graves y que pueden requerir cuidados y tratamiento urgentes.
Artículo fiebre y exantema.
Suscribirse a:
Entradas (Atom)